脳神経内科
このページを印刷
このページを印刷
入院では神経疾患の中でも救急疾患を中心に扱っています。脳神経内科のみならず脳神経外科・血管内治療科と密接な連携をとって最適な治療を提供できるような診療体制をとっています。外来では変性疾患、筋肉疾患、末梢神経疾患など幅広い疾患を扱っています。
脳卒中超急性期を中心とする神経救急疾患を中心に診療していますが、脳神経内科疾患の広い領域をカバーしています。以下に代表的疾患を掲げます。
突然に起こる意識障害・体の一方の運動麻痺や知覚異常・頭痛や吐き気も伴いやすい症状です。大脳の左半球では言葉の異常(失語症)もよくある症状です。
脳梗塞発症4.5時間以内で適正使用指針の基準を満たす患者さんの場合にはrtPA静注療法が行えます。当院には高い実績を誇る脳神経外科・脳神経血管内治療科があるため両科と密接に連携をとっており、内科治療・外科治療・カテーテル治療のいずれにも偏ることなく、必要な場合にはそのいずれも実施できる体制をとっています。
回復期や長期の療養に関して地域の医療機関との連携を重視しています。
【脳卒中】
足に力が入らない、呂律が回らない、言葉が理解できない、しゃべりにくい、めまいでふらつく、目が見えないなどの症状が、突然に生じた場合は脳卒中の可能性があります。脳卒中は1分1秒を争う疾患ですので、迅速な対応が不可欠です。
脳卒中は、脳の血管が詰まる脳梗塞(虚血性脳卒中)、脳の細い血管が裂けて脳の中に血の固まりをつくる脳出血(出血性脳卒中)、脳動脈瘤が裂けて脳の表面に出血するくも膜下出血の3つに分類できます。
脳神経内科は脳卒中のうち、脳梗塞を主に担当します。
脳梗塞は、脳への血液供給が遮断または減少し、脳の組織が酸素や栄養を受け取ることができなくなったときに起こります。脳細胞は数分で死に始めますので、診療は時間との勝負になります。発症してから迅速に治療を行うことができれば、脳の損傷や後遺症を減らすことができます。
あなたやあなたの側にいる人が脳卒中を起こしている可能性がある場合は、いつから始まった症状なのかがとても大切ですので注意して下さい。
以下のような症状が、突然に生じた場合は、脳卒中の可能性があるので、直ちに近隣の脳神経内科、脳神経外科、救急病院を受診してください。
突然に顔、手足に力がはいらない、しびれる
特に、急に体の片側の手足(例えば右の手足など)が同時に動きにくくなり、口の片側が垂れているなど。
しびれとは、長く正座した後のようにビリビリ・ジンジンする異常な感覚のことです。
突然生じた言葉の障害あるいは混乱状態
舌がもつれた感じでしゃべりにくい、不明瞭な発語、言いたいことが言えない、相手の言っていることが理解できない。呼びかけても返事がない、意味不明な内容やおかしな発音になっている。
突然生じた片目、あるいは両目の一部が見えない、見えにくくなる症状
片方の目にカーテンがかかったように、ぼやけて見えなくなった。(左目をかくして)右目だけでみても、(右目をかくして)左目だけでみても、視界の同じ部分が見えない。突然ものが二重に見えるようになった。
突然生じためまい、歩行障害
めまいの感じ方は、「自分のからだが回っている」、「自分のまわりの地球が回っている」、「雲の上を歩くようにふわふわする」、「谷底に引きずり込まれるようだ」など、様々です。
突然生じた原因不明の激しい頭痛
急に起こったこれまでに経験がないひどい頭痛(トンカチやバットで殴られたような衝撃)、突発して短時間でピークに達するような頭痛、嘔吐やめまい、手足の麻痺または意識の変化を伴う突然の激しい頭痛。
多くの要因が脳卒中のリスクを高める可能性がありますが、大半が生活習慣病に関連するものです。治療可能な脳卒中の危険因子は次のとおりです。
【ライフスタイルの危険因子】
【医学的なリスク要因】
まずは自分自身の脳卒中のリスク因子を知ることが大切です。そして、医療提供者の勧告に従い、健康的なライフスタイルを心がけることが、脳卒中を防ぐために取ることができる最善の方法です。リスク要因のところでも述べたように、あらゆる生活習慣病を改善する努力が、多くの脳卒中の予防に繋がります。健康的なライフスタイルの一般的な推奨事項は以下のとおりです。
血栓溶解療法と血栓回収療法の2種があります。
・血栓溶解療法:血栓を溶かす薬(recombinant tissue-type plasminogen activator: rt-PA)を点滴で静脈内投与します。脳梗塞を発症した時から4.5時間以内にのみできる治療です。投与が早ければ早いほど良く、生存の可能性を向上させるだけでなく、合併症を減らすこともできるため、脳梗塞発症からの迅速な治療が必要不可欠です。
・血栓回収療法:鼠径部の動脈に長くて細い特殊な形状のチューブ(カテーテル)を挿入し、閉塞している血管まで運び、カテーテルを用いて直接血栓を除去する脳血管内治療です。可能な場合は、rt-PA静注療法と併用して行います。
当院は日本脳卒中学会一次脳卒中センターコア施設として24時間365日、血栓溶解療法、血栓回収療法ともに提供できる態勢を整えています。
超急性期治療の後は、脳梗塞の悪化や再発を防止するための治療になります。血小板薬(血をサラサラにする薬)や抗凝固薬(血を固まりにくくする薬)を患者さん毎の脳梗塞の病態に合わせて処方します。同時に高血圧、コレステロール、その他の脳卒中の危険因子に対する治療が脳梗塞の再発予防にとても大切ですので、複数の内服薬が必要になるかもしれません。
また病状に応じて、脳卒中のリスクを減らすために、プラークによって狭くなった動脈を広げる手術である、頚動脈内膜切除術(CEA)や血管形成術およびステント留置術(CAS)をお薦めする場合があります。当院の脳神経外科、脳神経血管内治療科では多くのCEA、CASを始めとする脳卒中予防のための外科治療の経験があります。
パーキンソン病や脊髄小脳変性症等の幅広い神経変性疾患に対応しています。
【パーキンソン病】
パーキンソン病の症状、診断、治療について解説します。
パーキンソン病は、緩やかに進行する疾患で、手がふるえる(振戦),動作が遅くなる、歩行が小刻みになるような症状が見られる疾患です。パーキンソン病のほとんどは家族歴がない孤発性のものです。パーキンソン病の初期には、表情が乏しくなったり、歩行時の手の振りが乏しくなることがあります。パーキンソン病の症状は時間の経過とともにゆっくり進行します。
パーキンソン病を完治させる治療はありませんが、薬物治療により症状をコントロールすることを目標にします。
パーキンソン病の症状は、患者さんによってさまざまですが、初期は症状が軽いため気づかれないことが多いです。
パーキンソン病の症状には以下のものがあります。
パーキンソン病では、多くの症状は脳内のドパミンという物質を作り出す神経細胞の減少により起こり、中脳にあるドパミン神経細胞が、時間の経過とともに徐々に脱落、減少していきます。また、パーキンソン病では神経細胞内にレビー小体というタンパク質の凝集体が出現し、それはαシヌクレインという物質から構成されていることがわかっています。
パーキンソン病の5-10%は遺伝性パーキンソン病ですが、ほとんどは家族歴のない孤発性のものです。パーキンソン病の発症には、遺伝的素因と環境因子が関与していると考えられています。
パーキンソン病と確定させるための特別な検査はありません。専門医が病歴や症状、神経学的な診察所見などで総合的に診断します。
DATシンチグラフィーやMIBG心筋シンチグラフィーという核医学検査で診断精度を高めることができますが、最終的なパーキンソン病の診断には、症状と専門医の診察所見が重要になります。頭部MRI検査は、パーキンソン病に類似するその他の疾患を鑑別するために用います。
また、パーキンソン病治療薬のレボドパ製剤を内服いただき、症状が著明に改善した場合には、パーキンソン病である可能性が髙くなります。
一方、パーキンソン病と診断するまでには、時間がかかることがあります。定期的に受診いただき、症状や身体所見をフォローアップすることで、パーキンソン病の診断に至ることもあります。
パーキンソン病の根本的な治療はまだありませんが、投薬治療により症状を改善させることが期待できます。
パーキンソン病の患者さんは脳内のドパミン濃度が低いことが知られており、投薬治療には脳内のドパミンを増加させたり、補充したりする治療が中心になります。
パーキンソン病に対する治療薬を開始することで、症状の改善を期待できます。しかし、病気が進行すると、治療薬の効果は徐々に減少し、効果時間も減ってきます。
また、進行期にはウェアリングオフ(内服薬の効果が現れない時間が出てくる)、ジスキネジア(自分の意思に関わりなく手足が動いてしまう)といった現象が出現することがあります。治療薬の量や種類、投与方法を調整することで、症状のコントロールを目指します。
投薬治療として、レボドパ、ドパミンアンタゴニスト、MAO-B阻害薬、COMT阻害薬、アデノシンA2a受容体拮抗薬、ゾニサミドなどを用います。
進行例では、ホスレボドバ/ホスカルビドバ水和物持続静注療法(ヴィアレブ®)や、DBS(脳深部刺激療法)、レボドパ-カルビドパ配合経腸用液治療(デュオドーパ®)が適応となることもあります。 脳外科的治療が適応となる患者さんの場合は専門施設に紹介させていただいています。
重症筋無力症、多発筋炎・皮膚筋炎、ギランバレー症候群、慢性炎症性脱髄性多発根神経炎(CIDP)、筋ジストロフィー症など多くの症例経験があります。
【CIDP(慢性炎症性脱髄性多発神経炎)】
CIDPは、2カ月以上にわたり進行または再発する、手足の脱力やしびれをきたす末梢神経の疾患です。典型的には左右対称性に症状がみられ、腕が上がらない、物がつかみにくい、不器用になった、階段の昇り降りが難しい、転びやすい、手足がビリビリしびれる、などで気付かれます。
末梢神経の神経線維は電線のように電気信号を伝導することで刺激を伝えます。電線を取り巻く絶縁体(ビニルコード)の役割を、末梢神経では“髄鞘(ミエリン)”と呼ばれる膜が担っており、これが剥がれることで発症します。髄鞘を攻撃する異常免疫(炎症)が原因と考えられています。
研究の進歩により、免疫療法を主体に治療が開発されており寛解維持(病状を安定させること)ができる症例が増えましたが、再発と寛解を繰り返しながら、もしくは緩徐に、進行していく症例もみられます。現在のところ根治療法はなく、国の特定疾患(難病)に指定されています。
末梢神経には、運動を司る運動神経と皮膚の触覚・痛覚・温度覚や関節の曲がり具合(位置覚)などの感覚を脳へ伝える感覚神経があります。CIDPでは、運動神経・感覚神経の両方の症状が起こり得ます。
また、稀ですが脳神経の障害が起こることがあり、顔が麻痺して動かない、しゃべりにくい、といった症状も時にみられます。
発病の原因はまだ詳しく分かってはいませんが、自身の末梢神経(髄鞘)を標的とする免疫異常が推定されています。自身の末梢神経を攻撃する自己抗体の存在やマクロファージやリンパ球による末梢神経の傷害などが考えられます。
症状や経過についてお話を伺い、神経所見の診察でこの病気が疑われた際には、神経伝導検査で“脱髄”の所見があるかを調べます。電気刺激と記録電極を用いて末梢神経の電気の伝わりを調べる検査で、電気刺激に少し痛みや違和感を感じられる方もおられますが無害な検査です。他に、血液検査で“髄鞘”を攻撃する自己抗体がないか、髄液検査で炎症の所見があるか、また他疾患を除外できるかを調べます。近年のMRI検査の発達により脊髄近傍の神経根の腫大を確認できる症例もあります。他疾患との鑑別が難しい症例では、足のくるぶしの後ろを走る腓腹神経の生検により顕微鏡による詳細な検査を行う場合もあります。
末梢神経障害の原因となる疾患は多岐に及んでおり、診察及びこれらの検査により総合的に判断します。
自身の末梢神経を攻撃する異常免疫が原因として推定されており、免疫療法が治療となります。免疫グロブリン静注療法(IV-Ig)、副腎皮質ステロイド、血漿浄化療法が3本柱です。
CIDPの初発時・再発時には筋力低下の改善を目指す急性期治療を、再発が多い時や緩徐に進行する時には進行抑制を目指す治療を、と病状に合わせ治療法を組合せて検討します。
進行抑制のための免疫グロブリン療法については、近年皮下注射の製剤も使用されるようになりました。
病型や病気により、また個々の症例で治療効果にばらつきがあり、効果のある治療を模索していくことが必要です。
近年、抗ニューロファシン155抗体や抗コンタクチン1抗体が陽性の場合はCIDPとは別のグループ(Autoimmune nodopathy)に分類されるようになりました。従来のIV-Ig治療では反応性が乏しくリツキシマブの有効性が報告されていますが、まだ保険承認されていません。
【MMN(多巣性運動ニューロパチー)】
CIDPと類似点が多くこちらも末梢神経の“脱髄”を特徴とする疾患で、特定疾患(難病)では一緒に取り扱われています。
こちらは、ビリビリしたしびれのような感覚障害は伴わず、左右非対称性に手足の筋力低下の運動障害をきたします。足よりも手の方が、また腕よりも手先の方の症状が多く、筋委縮を伴う特徴があります。
CIDPと同様ですが、しびれのような感覚障害はありません。
CIDP同様、免疫異常が原因と考えられています。自身の“髄鞘”を攻撃する自己抗体の陽性例が多くみられます。
CIDPと同様です。
感覚障害の症状がなく、筋委縮が目立つことから、別の疾患である筋萎縮性側索硬化症(ALS)との類似点もあり、鑑別が重要となります。
CIDPと異なり、免疫グロブリン療法しか効果がみられず、副腎皮質ステロイド・血漿浄化療法は行いません。
多発性硬化症(MS)、視神経脊髄炎(NMO)などの脱髄性疾患も多くの経験があります。MSとNMOの鑑別は治療薬の選択の上でもきわめて重要です。
【多発性硬化症】
多発性硬化症の症状、原因、治療について解説します。
多発性硬化症は脳や、視神経、脊髄といった中枢神経に起こる疾患で、視力障害、運動・感覚障害、歩行障害などさまざまな症状が出現しうる疾患です。
神経線維の一部の髄鞘(ずいしょう)と呼ばれる部位に炎症が起こり壊れるため、炎症性脱髄性疾患に分類されています。
20〜40歳代の若年成人で発症し、男女比は1 : 2と女性に多い疾患です。
多発性硬化症の急性増悪期に行う治療や、再発予防、進行抑制のための治療方法は複数あり、再発の頻度や活動性などに応じて使い分けます。
多発性硬化症では、中枢神経系のどこに病変が出現するかによって、起こる症状が異なってきます。視神経に病変が出現した場合には、ものが見えなくなる、視野の一部が欠けるなどの症状が出ます。大脳の病変では、手足の使いにくさ、歩行障害、感覚障害が見られることがあり、場合によっては認知機能に影響することもあります。脊髄の病変では、胸部や腹部の帯状のしびれや、手足の使いにくさ、感覚障害の他、排尿・排便障害が出ることもあります。
多発性硬化症の原因は、まだはっきりとわかっていませんが、からだの中の免疫系が、自分の神経細胞を攻撃してしまう自己免疫性が原因と考えられています。多発性硬化症になりやすい体質に関係する遺伝的要因に加え、喫煙、EBウィルス感染、ビタミンD不足などの環境的要因があると報告されています。
中枢神経系の病変を検出するためには、頭部MRI、脊髄MRIは重要な検査です。造影剤を注射しながら撮影する造影MRI検査を行うことがあります。また、中枢神経系の炎症の程度などを評価するために、背中に針を刺して脳脊髄液を採取する脳脊髄液検査を行うこともあります。さらに、多発性硬化症に類似する疾患に抗アクアポリン4抗体陽性視神経脊髄炎や、抗MOG抗体関連疾患などと区別するための採血検査を行います。多発性硬化症と視神経脊髄炎は再発予防のための薬が異なりますので、両者を鑑別することは非常に重要です。
急性増悪期には、ステロイドを点滴で投与するステロイドパルス治療を行います。この治療を繰り返したり、血漿交換治療を行う場合もあります。
多発性硬化症は治療しないと再発を繰り返す疾患で、再発の度に障害が蓄積するために適切な再発予防・進行抑制治療を行うことが重要です。障害がある程度進んでしまうと、明らかな再発がないのに症状が徐々に進行するようになりますので、軽症なうちから疾患活動性を抑えることが肝要です。
多発性硬化症の再発予防・進行抑制のための治療薬は次々開発されており、再発頻度を減少させるための有効な治療薬の選択肢も広がってきています。症状・各種検査結果から活動性が高いと判断される場合には早期からナタリツマブやオファツマブなどの有効性の高い疾患修飾薬の使用が勧められます。しかし、重篤な副作用(感染や進行性多巣性白質脳症)などの危険もありますので、病気の状態や患者さんの生活背景も考慮しながら、患者さんとご相談して治療薬を選択していくことになります。
てんかんとは、脳の神経細胞の異常な電気的興奮によって様々な症状の発作を起こす病気で、その発作を繰り返し起こる疾患です。てんかん、というと、「けいれん」を思う方が多いと思いますが、”てんかん”と”けいれん”は同じではありません。非けいれん性のてんかんも多くあります。逆に、”けいれん”を起こす疾患が全て”てんかん”ではありません。
”てんかん“は脳細胞の異常な電気的活動が、繰り返し(慢性に)発生する病気です。つまり、1回の発作だけでは”てんかん“とは言いません。”てんかん“発作は様々なパターンがありますが、1人の患者さんに限れば ”同じような発作を繰り返し“ ます。
てんかんの有病率はどの国でもおよそ100人に1人とされており、まれではありません。
てんかんは子供の病気と考えている方が多いですが、高齢者にも多いことが知られてきました。高齢者のてんかんは、けいれんを伴わず、意識が遠くなり、相手の言っていることがわからなくなるなど認知症と誤診されることがあります。
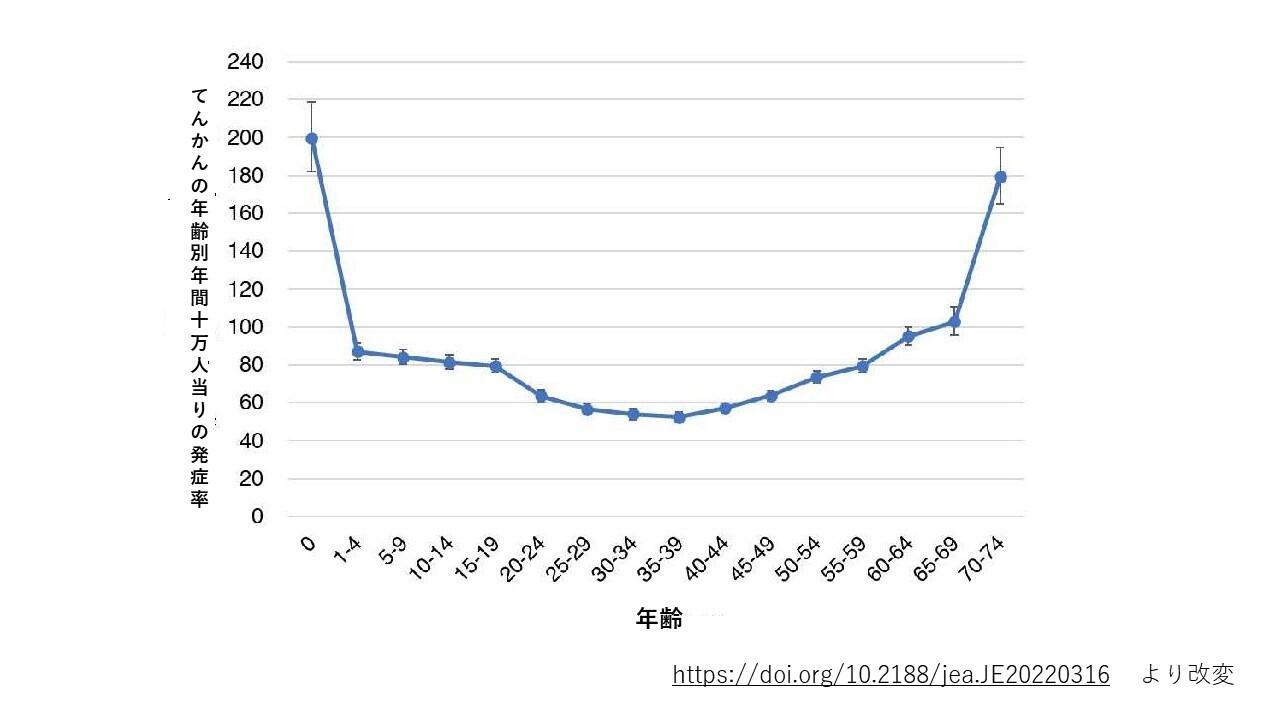
てんかんが、脳腫瘍や脳出血、脳挫傷など脳に損傷を与える疾患によって生じている(症候性てんかん)か、そういった明らかな異常がないのか(特発性てんかん)を区別します。 また てんかん発作から、脳全体に異常な電気活動が拡がる“全般てんかん”と脳の一部から異常な電気活動が始まる“焦点てんかん”に区別します。全般てんかんと焦点てんかんで有効なお薬も異なります。
“てんかん”と誤診されやすい疾患には次のようなものがあります。低血糖発作を繰り返している方が“てんかん”として治療されることもあり、注意が必要です。
同じような発作を繰り返している場合はてんかんも念頭におく必要があります。発作時の症状がてんかんらしいか否か。てんかんらしい場合、全般性か焦点性か、焦点性だとしたらどのあたりに病変がありそうかなどを推測する手始めは病歴です。それを踏まえて採血や脳波検査、頭部CT,MRI、SPECTなどの画像診断を行っていきます。
脳波検査は“てんかん”診断において最も重要な検査です。典型的には鋭く尖った”棘波“やそれに遅い波である”徐波“が連なった”棘徐波“などのてんかん性異常波がみられます。ただ、脳波ではてんかん性異常波と紛らわしい波形も出現します。健常人にも出現する波を”てんかん性異常“と誤診すると必要のない負担を患者さんに負わせることになります。そのようなことがないように脳波は読影に習熟した専門医が読影する必要があります。
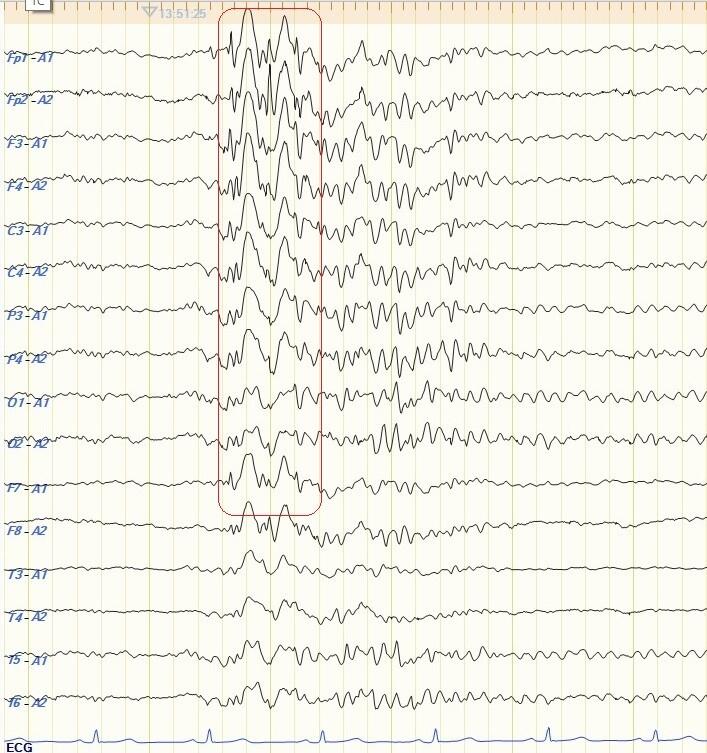
図:てんかん患者さんの脳波:背景から際だった“棘徐波”を認めます。
“てんかん”の診断がついたら分類に応じて効果が高いと考えられる抗発作薬を使います。全般性てんかんには有効でも焦点性てんかんには効果が乏しい薬もありますので、発作型をしっかりと診断しそれに応じた適切な薬の選択が重要です。適切な抗発作薬を複数使用しても十分な効果が得られない場合は、病型に応じて脳外科的治療を検討する場合もあります。
尚、抗発作薬は従来、抗てんかん薬とか抗けいれん薬と呼ばれていました。しかし、てんかん以外にも使用することがあることや“けいれん”だけが“てんかん”の症状ではないので最近では抗発作薬と呼ぶようになりました。
妊娠時には胎児への影響を心配して抗発作薬の内服を止めてしまう患者さんもいます。しかし、全身けいれんを生じると胎児が低酸素状態になりますし、切迫流産・早産の原因にもなります。また、発作時の状況によっては転倒転落、溺水などの事故も生じえます。コントロール不良のけいれん発作は抗発作薬の影響以上に妊娠経過に有害です。妊娠中も適切な抗発作薬を内服して発作を抑制することが大切です。
最近の抗発作薬は胎児への影響が少ないものが増えています。医療者、ご家族と協力して事前の薬剤調整を含めて妊娠・出産を計画的に行っていくことが大切です。妊娠・出産時における抗発作薬の留意点としては①発作に有効で胎児への影響の少ない薬を選択する、②できるだけ単剤を目指す、③投与量は発作を抑制できる最低限とする ことが挙げられます。また、葉酸の補充も有用とされています。
アルツハイマー型認知症、レビー小体型認知症、前頭側頭型認知症、血管性認知症、特発性正常圧水頭症などを適切に診断し、治療や療養に結びつけることは重要です。
本院は常勤医5名、非常勤医2名の医師で診療にあたっています。